Строение и функции поджелудочной железы
 Прежде, чем говорить о воспалении, следует вкратце остановиться на некоторых анатомо-физиологических особенностях поджелудочной железы. Этот непарный железистый орган состоит из головки, тела и хвоста, и располагается забрюшинно, в непосредственной близости от желудка и 12-перстной кишки (дуоденум). Изгибаясь, дуоденум на манер подковы огибает головку железы.
Прежде, чем говорить о воспалении, следует вкратце остановиться на некоторых анатомо-физиологических особенностях поджелудочной железы. Этот непарный железистый орган состоит из головки, тела и хвоста, и располагается забрюшинно, в непосредственной близости от желудка и 12-перстной кишки (дуоденум). Изгибаясь, дуоденум на манер подковы огибает головку железы.
Сюда, в просвет 12-перстную кишки, открывается главный выводной проток поджелудочной железы, называемый вирсунговым. В зоне выходного отверстия вирсунгового протока слизистая оболочка принимает характер возвышения. Это возвышение именуют большим дуоденальным или фатеровым соском.
В зоне фатерова соска располагается выходное отверстие общего желчного протока или холедоха. Это отверстие прикрыто мышечным клапаном или сфинктером Одди, который регулирует поступление желчи в дуоденальный просвет.
Примечательно, что холедох и вирсунгов проток могут отрываться на фатеровом соске общим отверстием, а могут открываться разными отверстиями. И то, и другое является нормой. Еще одна особенность: у некоторых индивидуумов помимо главного вирсунгова есть еще и добавочный или санториниевый проток. Добавочный проток может сливаться с главным протоком в пределах железы, или отрываться в дуоденальном просвете отдельным выходным отверстием.
Наличие санториниевого протока также является вариантом нормы. Хотя некоторые склонны считать это аномалией. В главный и добавочный протоки открываются более мелкие дольковые протоки, которые берут начало от долек, состоящих из ацинусов, скоплений клеток поджелудочной железы, панкреатоцитов.
Через протоковую систему поджелудочная железа осуществляет свою внешнесекреторную функцию. Заключается она в выделении в дуоденальный просвет сока поджелудочной железы или панкреатического сока. Этот сок наряду с желчью обеспечивает переваривание пищи в 12-перстной кишке и облегчает последующее всасывание пищевых компонентов.
Синтезируется он панкреатоцитами, и включает в себя ряд компонентов:
- воду;
- бикарбонаты;
- соли;
- фермент альфа-амилазу для расщепления углеводов;
- фермент липазу для расщепления жиров;
- фермент трипсин для расщепления белков.
 Наряду с внутрисекреторной функцией поджелудочная железа осуществляет внешнесекреторную функцию. В островковых скоплениях секреторных клеток (островки Лангерганса) присутствуют альфа-клетки. Эти клетки секретируют гормон глюкагон, который повышает уровень глюкозы в плазме крови.
Наряду с внутрисекреторной функцией поджелудочная железа осуществляет внешнесекреторную функцию. В островковых скоплениях секреторных клеток (островки Лангерганса) присутствуют альфа-клетки. Эти клетки секретируют гормон глюкагон, который повышает уровень глюкозы в плазме крови.
Прямо противоположное действие оказывает гормон инсулин, секретируемый бета-клетками. Он обеспечивает транспорт глюкозы из плазмы внутрь клеток. Кроме того поджелудочная железа синтезирует ряд гормонов-полипептидов, которые регулируют функцию ЖКТ (желудочно-кишечного тракта).
Все эти образования – протоки, дольки, состоящие из панкреатоцитов, островковый аппарат, составляют функциональную ткань поджелудочной железы, паренхиму. Примечательно, что пищеварительные ферменты панкреатического сока по сути своей агрессивны, и могут переваривать не только пищу, но и паренхиму железы. Чтобы этого не произошло, трипсин и липаза вначале секретируются в неактивном состоянии.
Их активация осуществляется в дуоденальном просвете под действием соляной кислоты желудочного сока и некоторых гормонов, синтезируемых слизистой 12-перстной кишки. После того как соляная кислота выполнила свою функцию, она нейтрализуется бикарбонатами. Этот сложный и многоступенчатый механизм призван с одной стороны, обеспечить полноценное переваривание пищи, а с другой, не допустить процесса самопереваривания или аутолиза поджелудочной паренхимы.
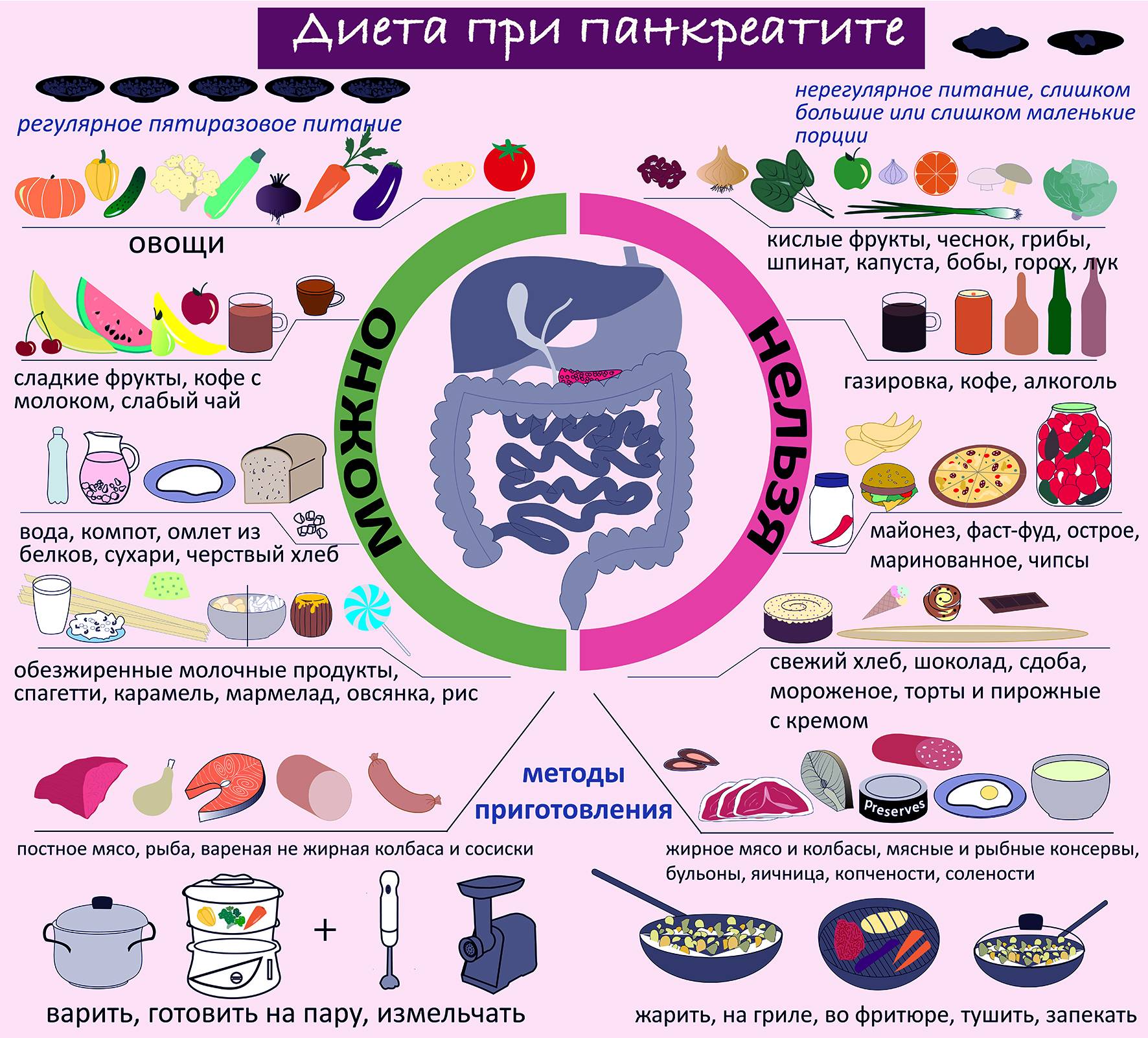
Рецепты блюд
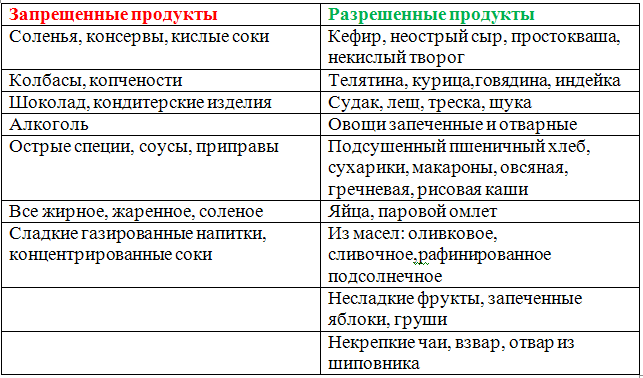
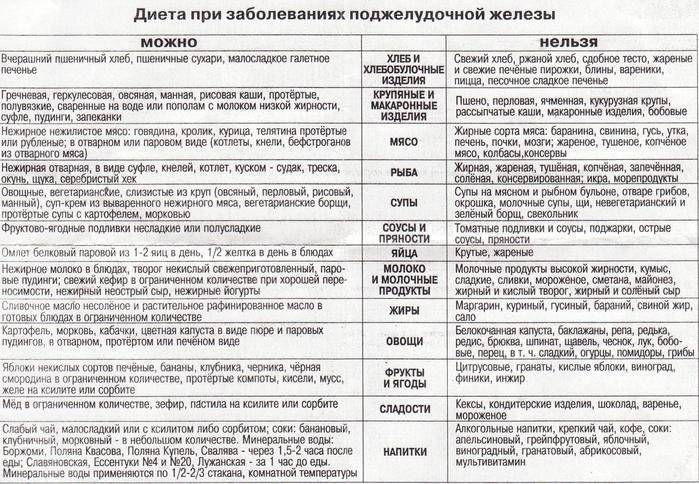
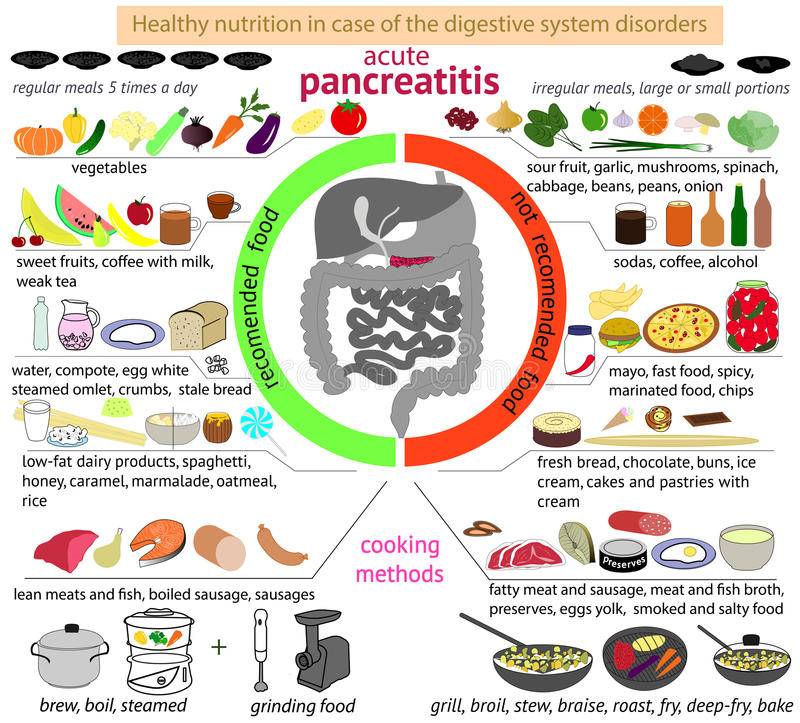
При панкреатите придется пересмотреть свое питание. Для приготовления можно использовать определенный ряд продуктов, а блюда должны получаться не жирными, не сильно солеными, не жареными, не сладкими. Но тем не менее, при этом заболевании можно жить полноценной жизнью. Рассмотрим несколько рецептов приготовления блюд.
Паровые котлеты. Для приготовления нам потребуется взять куриную грудку (около 200 гр), хлеб пшеничный (30 гр), молоко (3 ст.л), небольшое количество масла (лучше всего взять оливковое), щепотка соли. Все компоненты необходимо смешать. Из фарша сформировать котлеты. Выложить их в пароварку, налить воду и закрыть крышкой. Варить до полной готовности.
Напиток из шиповника. Для приготовления этого отвара потребуется взять 0,5 кг плодов и 4 литра воды. Шиповник мы промываем и заливаем водой. Оставляем настаиваться на протяжении четырех дней. Варить напиток не нужно, шиповник должен настояться при комнатной температуре. Такой напиток богат витамином С. Из-за того, что напиток очень кислый, перед его употреблением необходимо проконсультироваться с лечащим врачом.
Овощной суп. Для приготовления супа потребуется взять перец (1 шт), брокколи, один небольшой кабачок, цветную капусту. Овощи необходимо помыть и нарезать кубиками. Залить овощи водой (1,5 литра) и варить до полной их готовности. Вода сливается (но не вся). Используя блендер, суп переводим в состояние пюре.
Рыбный суп. Для приготовления нам потребуется взять 0,5 кг нежирного сорта рыбы (можно использовать треску, судака или же щуку), залить водой и поставить на огонь. Ее необходимо варить до полной готовности, после чего рыбу отделить от костей и измельчить в блендере. В подогретое молоко добавить немного масла и ждать до тех пор, пока оно полностью растопится. После этого бульон доводится до кипения
Важно, чтобы бульон не закипал. В него положить рыбу и варить еще несколько минут
Наш суп готов.
Панкреатит – это заболевание, при котором диета играет основную роль. При строгом соблюдении рекомендаций врача и правильном питании можно жить полноценной жизнью.
Видео на тему: Панкреатит – эффективное лечение + диета. Лечение поджелудочной железы без лекарств или лекарствами.
Автор статьи: Морозова Людмила Васильевна
Эндоскопист
Проводит эндоскопическую диагностику патологий желудочно-кишечного тракта. Делает заключения на основании результатов осмотра, а также проводит лечебные манипуляции при гастритах, язвах и других нарушениях в ЖКТ.
Комментарии для сайта Cackle
УЗИ-исследование
Для дифференциальной диагностики панкреатита проводится УЗИ, результаты исследования зависят от формы данного заболевания.
При паренхиматозном типе патологии на УЗИ в большинстве случаев контуры железы практически не меняются. Иногда даже не диагностируются изменения протоков;
Отёчно-интерстициальная форма вызывает увеличение железы, изменение ее структуры (появление очагов измененной плотности), неоднородную эхогенность. При правильном лечении размеры железы постепенно приходят в норму, но уплотнения могут сохраняться длительное время;
При фиброзно-склеротическом поражении размеры органа уменьшены, он «сморщен», наблюдается расширение протоков и перипанкреатит;
При кистозной форме с ткани железы образуются мелкие кисты, хорошо видные на УЗИ-исследовании. Ткань органа неоднородна, протоки расширены;
Гиперпластическое течение болезни вызывает увеличение какой-либо части органа (чаще всего головки), контуры тканей неоднородны, границы «размыты», имеются участки измененной плотности.
Причины развития панкреатита
Наиблее часто встречающаяся причина развития хронического панкреатита – употребление алкоголя, причем качество и сырье, из которого сделан напиток, не имеют значения.
Другие причины
- Токсины и факторы метаболизма:
- злоупотребление алкоголем
- курение
- повышенное содержание кальция в крови (развивается у больных с опухолью паращитовидных желез)
- избыточное питание и употребление жирной пищи
- дефицит белков в пище
- действие медикаментов и токсинов
- хроническая почечная недостаточность
- Закупорка протока поджелудочной железы:
- камнями, находящимися в этом протоке
- вследствие нарушения работы сфинктера Одди
- перекрытие протока опухолью, кистами
- посттравматические рубцы панкреатических протоков (осложнение эндоскопических процедур: папиллосфинктеротомии, удаления камней и т.д.)
- Патология желчного пузыря и желчевыводящих путей.
- Патология двенадцатиперстной кишки.
- Последствие острого панкреатита.
- Аутоиммунные механизмы.
- Наследственность (мутации генов, дефицит 1-антитрипсина и т.д.).
- Гельминты.
- Недостаточное поступление в поджелудочную железу кислорода из-за атеросклероза сосудов, питающих кровью этот орган.
- Врожденные аномалии развития поджелудочной железы.
- Идиопатический хронический панкреатит (причину установить не удается).
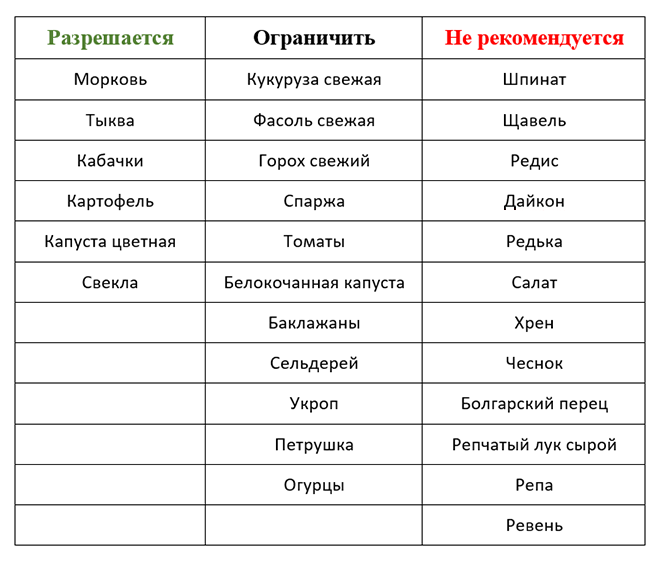
Можно ли есть морковь во время панкреатита
Морковь при панкреатите разрешается есть в виде пудинга, суфле, котлет.
Медики не советуют есть морковь больным панкреатитом из-за большого количества клетчатки в составе. Пищеварительной системе тяжело ее переработать. Следствием этого станет:
- вздутие живота;
- образование газов;
- расстройство желудка.
Употреблять морковь разрешается при панкреатите после термообработки: так клетчатка распадается.
Острая форма недуга
Воспалительный процесс поджелудочной железы предполагает соблюдение строгой диеты, прием еды имеет ограничения. Морковь на этом этапе болезни в меню не вводят. Оранжевый корнеплод разрешено есть на 7 день, но только после термообработки. В сыром виде при острой форме панкреатита морковь запрещена.
Хроническая форма панкреатита

Кушаем вареную морковь
Меню на данном этапе болезни более щадящее, но употребление необработанного оранжевого овоща при воспаленной поджелудочной железе запрещено. Сырой корнеплод моркови остается сложным при панкреатите для системы пищеварения. Его стоит обрабатывать термически.
В период хронической стадии воспаления поджелудочной железы в пюре растительное масло либо майонез домашнего приготовления не добавляют. Во время рецидива болезни железы вводят ограничения на прием жиров для избежания обострения недуга.
Ремиссия
На этапе ремиссии воспаления поджелудочной железы в меню включают морковный сок. Перед его приемом пробуют пить другие напитки из овощей и фруктов.
Морковный сок вводят постепенно, идеально смешивать его с другими. Вначале сок пьют без мякоти, потом пробуют с ней.
Если существуют проблемы со слабым стулом, свежая морковь и соки из нее откладывают при ремиссии панкреатита до восстановления. После снова вводят в меню сок. В сутки больному позволено выпивать 400-500 мл. Его употребляют через день.
Боль в животе — первый симптом панкреатита
Боль в животе – наиболее распространенный симптом хронического панкреатита. Боль обычно локализуется в грудной клетке и может иррадиировать в заднюю поясничную область. Боль может усиливаться в положении лежа или после еды. Боль чаще всего встречается у молодых людей с вызванным алкоголем или курением и идиопатическим хроническим панкреатитом.
Характер болей может быть разным – у одних больных отмечаются постоянные боли разной интенсивности с периодическими обострениями, у других – стойкие сильные боли. У некоторых пациентов могут быть чередование эпизодов боли с длительными безболевыми периодами между обострениями. У этих больных обострения хронического панкреатита можно классифицировать как рецидивирующие эпизоды острого панкреатита.
Характер боли может меняться с течением времени, чаще всего от эпизодической до постоянной боли. Однако изменение характера или внезапное усиление болей свидетельствует об осложнениях панкреатита:
- псевдокисты;
- дуоденальная или билиарная непроходимость;
- вторичный рак поджелудочной железы.
Тяжесть боли не коррелирует с тяжестью поражения поджелудочной железы, диагностируемого при обследованиях – компьютерной томографии (КТ) или магнитно-резонансной томографии с холангиопанкреатографией (МРХП). У пациента может быть сильная боль, хотя КТ показывает небольшое изменение в поджелудочной железе, или боли может не быть в течение некоторого времени, если в поджелудочной железе уже есть резкое изменение. Боль – наиболее частая причина госпитализации, эндоскопических или хирургических вмешательств и оказывает наибольшее влияние на качество жизни человека.
Боль у пациентов с хроническим панкреатитом может включать:
- повышение давления в поджелудочной железе;
- ишемию или воспаление поджелудочной железы;
- осложнения хронического панкреатита.
Эти механизмы могут пересекаться. В связи с повреждением нейронов при ноцицептивной боли и перестройкой нейронных сигналов в центральной нервной системе (спинной мозг) у больного возникают стойкие боли независимо от хода заболевания поджелудочной железы.
У этих пациентов развивается:
- гипералгезия – сильная боль в ответ на небольшой болевой раздражитель;
- аллодиния – боль в ответ на непатологические раздражители.
Эти изменения в восприятии боли объясняют частую неэффективность анальгетической терапии, если она направлена только на поджелудочную железу или панкреатический проток.
Потеря веса
Из-за усиления болевых ощущений при приеме пищи, больные часто ограничивают себя в еде, что вместе с сопутствующими расстройствами пищеварения (и связанными с этими мальабсорбцией) и потерей аппетита способствует неправильному питанию. В запущенных случаях наблюдается значительная потеря веса.
Стеаторея
Стеаторея – выделение с каловыми массами чрезмерного количества жиров. Это симптом, свидетельствующий о нарушении пищеварительных процессов. Из-за недостаточной функции поджелудочной железы выделяется недостаточно ферментов, расщепляющих жиры. При стеаторее с калом выводится более 15 граммов жиров в сутки. В связи с этим потребности организма в жирах не удовлетворяются.
Другие симптомы хронического панкреатита
У больных могут развиваться симптомы, являющиеся результатом экзокринной недостаточности поджелудочной железы: вздутие живота и диспепсические симптомы («расстройство желудка» – метеоризм, отрыжка, дискомфорт в животе), жировая диарея («жирный» стул, который трудно смыть в унитаз), особенно после приемов пищи с высоким содержанием жира и симптомы дефицита жирорастворимых витаминов (в основном витамин D – снижение плотности костной ткани – остеопороз или остеопения).
Распространены нарушения углеводного обмена, т.е. аномальная толерантность к глюкозе или сахарный диабет. Открытый диабет встречается у 10-35% больных ХПТ, особенно часто в запущенных стадиях.
Из-за большого функционального резерва поджелудочной железы классические симптомы недостаточности этого органа – жировая диарея и сахарный диабет развиваются только после многих лет болезни, когда разрушается >90% поджелудочной железы.
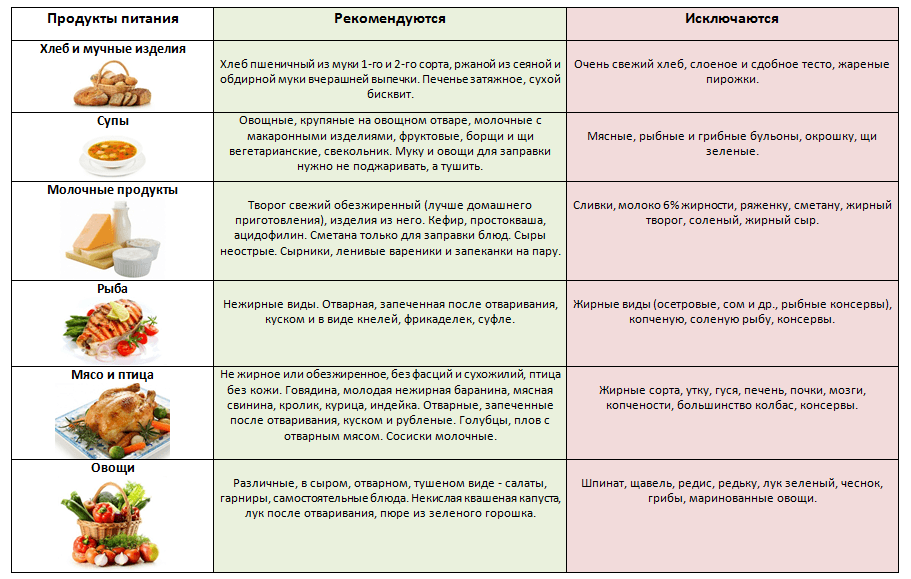
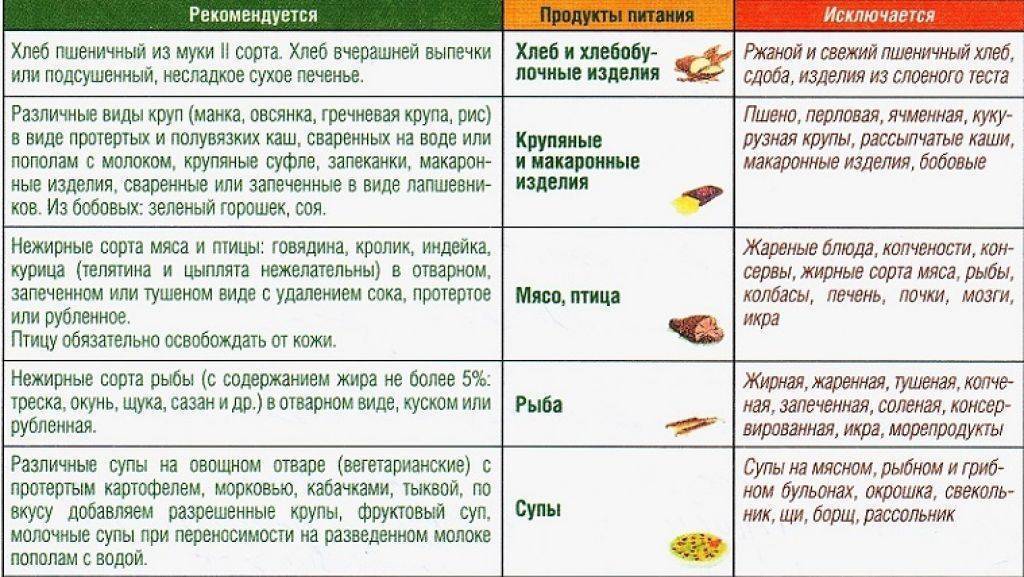
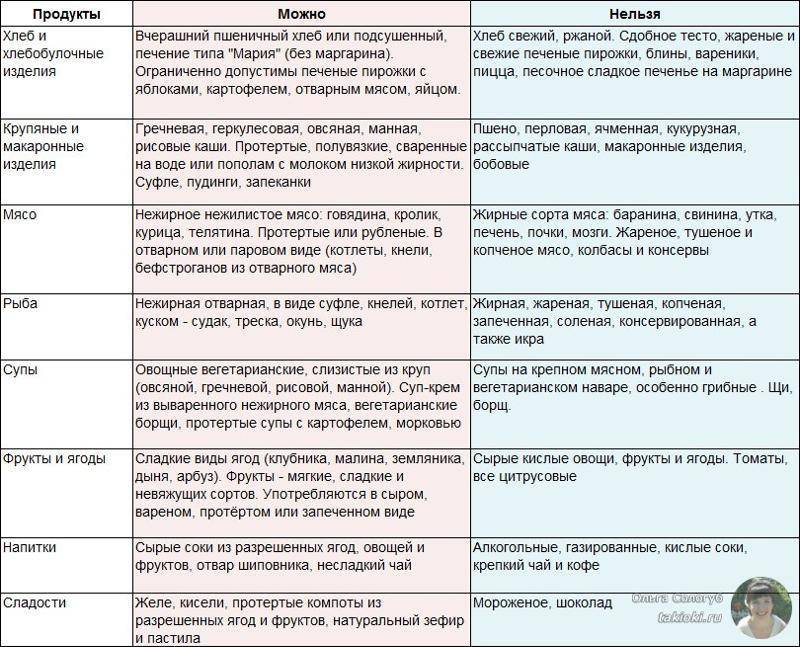
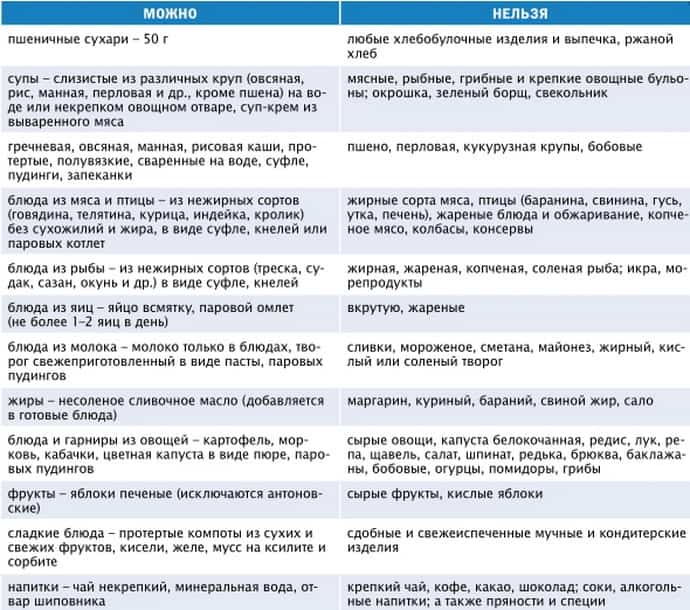
Основные правила диеты
Целью диеты при желчекаменной болезни является обеспечение полноценного питания, которое содержит нормальное количество белков и углеводов, но несколько ограничено в потреблении жиров.
Таким образом, достигается
- химическое щажение печени,
- нормализуются ее функции и работа желчевыводящих путей,
- предотвращение образование новых конкрементов.
В соответствии с таблицей лечебных столов по Певзнеру диета при желчекаменной болезни относится к столу №5.
Суточное содержание питательных веществ в лечебном столе при камнях желчного пузыря:
- белки – 85-90гр, из них около 45-50гр животного происхождения;
- жиры 70-80гр, из них до 30гр растительного происхождения;
- углеводы 300-350гр (не более 70-80гр сахара);
- поваренная соль до 10гр.
Энергетическая ценность лечебного стола составляет 2170-2480 ккал в сутки.
Режим питания
Питание при наличии камней в желчном пузыре и желчных путях должно быть дробным, 5-6 раз в день.
Частые приемы пищи благотворно влияют на функцию желчного пузыря, способствуют постоянному и равномерному отделению желчи, а небольшие и частые перекусы положительно влияют на работу пищеварительного тракта, способствуют лучшему усвоение питательных веществ, предупреждают запоры.
Особенно важно соблюдать часы приема пищи, которые настраивают желчный пузырь синтезировать желчь в определенное время, что предотвращает печеночные колики. Кулинарная обработка пищи
Кулинарная обработка пищи
Все блюда должны подаваться в протертом или измельченном виде, в таком случае нагрузка на желчный пузырь уменьшается, и он не продуцирует излишек желчи, которая вызывает спазмы желчных путей и провоцирует колики.
Продукты должны быть отварными, запеченными без корочки или приготовленными на пару. Нечасто допускается тушение.
Запрещается жарка, в процессе которой образуются окисленные жиры, неблагоприятно влияющие на течение желчекаменной болезни.
Температура пищи
Пища не должна быть слишком холодной или горячей (15- 65°C). Холодные и горячие блюда стимулируют желчеобразование и раздражают слизистую желудка.
Соль и жидкость
Вводится некоторое ограничение поваренной соли, до 10гр в день. Натрий притягивает жидкость, сгущая кровь (а, следовательно, и желчь), вызывает отеки.
Потребление свободной жидкости должно быть не менее двух литров в день, что позволяет увеличить объем сосудистого русла, «развести» желчь и вывести токсические вещества из организма, в том числе и соли желчи.
Алкоголь
Следует ограничить, а желательно отказаться от приема алкогольных напитков. В первую очередь алкоголь вызывает спазмы желчных путей и пузыря, что способствует возникновению печеночной колики, а также потому, что спиртосодержащие напитки часто подаются холодными.
Правила еды
Пища должна вызывать аппетит, поэтому есть желательно за красиво сервированным столом и в спокойной обстановке. Каждый кусочек необходимо тщательно пережевывать, что способствует насыщению небольшими объемами пищи, облегчает работу желудка и кишечника и не перегружает желчный пузырь.
Симптомы панкреатитов
 Ведущим проявлением панкреатитов является боль. Именно болью это заболевание впервые заявляет о себе. Болевой синдром при воспалении поджелудочной железы имеет свои особенности. Прежде всего, это связь с приемом пищи. Как правило, боль возникает спустя 2-4 часа после погрешностей в питании, употребления спиртного. Голодание напротив, способствует уменьшению или полному исчезновению болей.
Ведущим проявлением панкреатитов является боль. Именно болью это заболевание впервые заявляет о себе. Болевой синдром при воспалении поджелудочной железы имеет свои особенности. Прежде всего, это связь с приемом пищи. Как правило, боль возникает спустя 2-4 часа после погрешностей в питании, употребления спиртного. Голодание напротив, способствует уменьшению или полному исчезновению болей.
Характер боли может быть разным: давящим, жгучим, распирающим. В зависимости от того, какой отдел железы поражен (головка, тело или хвост), боль локализуется в правом или в левом подреберье, в эпигастрии. Но изолированное воспаление отдельных частей отмечается редко. Чаще всего в воспаление диффузно вовлекается вся железа. Поэтому боли носят опоясывающий характер.
Пациент при этом занимает вынужденное положение сидя с наклоном туловища вперед. Так боль снижается. Местное воздействие холодом, например, прикладывание пузыря со льдом на живот, снижает боль. Еще одна особенность: у многих пациентов боль нарастает в вечерние часы.
Болевому синдрому сопутствует диспепсический синдром или синдром пищеварительных расстройств. Пациенты жалуются на тошноту, изжогу, отрыжку воздухом или съеденной пищей. Аппетит при этом отсутствует. У некоторых пациентов отмечается гиперсаливация – повышенное слюноотделение. Тошнота часто переходит в рвоту. Но, в отличие от рвоты при гастритах и язвенной болезни, многократная рвота при панкреатите не приносит облегчения.
Непереваренная в тонком кишечнике пища подвергается брожению. Это усиливает боль в животе, порождает метеоризм с интенсивным выделением зловонных газов. В ответ на раздражение кишечника развиваются панкреатогенные поносы. Они характеризуются обильным отхождением кашицеобразного зловонного стула. В испражнениях присутствуют непереваренные пищевые компоненты – жир в виде капелек (стеаторея), зерна крахмала (амилорея), мышечные волокна после употребления мяса (креаторея).
Обильная рвота и диарея довольно быстро приводят к обезвоживанию, дегидратации. В результате нарастает общая слабость, снижается артериальное давление (АД), учащается сила сердечных сокращений (тахикардия). Вместе с водой теряется калий. Это негативно сказывается на состоянии ЖКТ, сердечно-сосудистой системы. Хотя АД может и повышаться из-за сильной боли.
При остро протекающем панкреатите из-за всасывания в кровь ферментов (гиперферментемии) и токсических веществ (эндогенной интоксикации) повышается температура до 37-38°С. При этом поражаются кровеносные сосуды и подкожная жировая клетчатка. На коже формируются специфические для панкреатита изменения. Это синюшность кожи вокруг пупка на фоне атрофии подкожной жировой клетчатки на передней брюшной стенке в проекции поджелудочной железы.
Иногда здесь же или на коже спины, груди, появляются коричневатая пятнистая сыпь (симптом красных капелек). В ряде случаев кожа и склеры принимают желтушный окрас. Это механическая желтуха, когда холедох сдавливается увеличенной головкой воспаленной железы, и выделение желчи прекращается.
При хроническом панкреатите кожа становится серой, черты лица заострены, масса тела снижена. Ведь переваривание пищи и всасывание ее ингредиентов затруднено. Да и сами пациенты чтобы избежать боли сознательно ограничивают прием пищи. И это усугубляет имеющееся истощение.
Выраженность данных симптомов неодинакова при остром и при хроническом панкреатите. Правда, многие клиницисты не выделяют острый и хронический варианты этого заболевания. По их мнению, хронический панкреатит всегда следует за острым панкреатитом с деструктивными изменениями поджелудочной железы.
Хронический панкреатит, в свою очередь, разделяют на первичный и на вторичный. При первичном варианте воспалительные процессы изначально формируются в поджелудочной железе. Вторичный панкреатит – это следствие заболеваний других органов системы пищеварения, прежде всего, печени, 12-перстной кишки и желчевыводящих путей. Еще есть т.н. скрытая или латентная форма панкреатитов, когда боль, диспепсия, расстройства стула, и другие проявления выражены минимально, и практически не беспокоят пациента.
В чём причина хронического панкреатита?
Подозрения в отношении плохого питания, способного вызвать панкреатит, пока безосновательны, доказательств этого нет. А вот что действительно способствует повреждению поджелудочной железы, так это алкоголь. Не обязательно должен быть хронический алкоголизм или бытовое пьянство, достаточно полтора десятилетия ежедневно употреблять по 60 мл этилового спирта, то есть 150 мл водки или коньяка или пол-литра вина. У алкоголиков панкреатит почти обязателен, правда, часть их погибает от острого токсического панкреатита, но и хронический имеется у восьми из десятка. У всех остальных, нормально выпивающих людей, употребление алкоголя может накладываться на подпорченную наследственность, потенцироваться курением и в результате возникает хроническое воспаление поджелудочной железы.
Курение тоже важнейший фактор риска даже у абсолютных трезвенников, если курить долго и по пачке сигарет в день. У курящих панкреатиты отмечаются в два раза чаще, потому что снижается уровень антиоксидантов, защищающих клетки от губительного действия свободных радикалов, параллельно загустевает панкреатический сок, который закупоривает протоки и повышает в них давление. Высокое давление панкреатического сока в протоках, нарушающее заведенный ритм его продукции, плюс огромная концентрация ферментов — лучший повод для воспаления.
Наследственность передаёт потомству два гена предрасположенности, причём у россиян в 5 раз чаще встречается одна нехорошая мутация гена PSTI, не исключено, что именно из-за этого наши люди вдвое чаще болеют панкреатитом, чем мировое население. Есть и форма наследственного панкреатита, проявляющаяся в несовершеннолетнем возрасте, очень тяжело протекающая и быстро прогрессирующая. Но этот вариант заболевания бывает очень нечасто.
Помогает инициации хронического панкреатита повреждение протоков поджелудочной железы при травмах во время манипуляций, или повреждении их при отхождении камней. Протоки сдавливаются кистами или опухолевыми образованиями, и тогда повышение в них давления запускает почти аналогичный курению механизм воспаления.
Аутоиммунная реакция, когда на собственные органы и ткани нападают собственные иммунные защитники, тоже может вовлечь ткань поджелудочной железы и изолированно, и при аутоиммунных заболеваниях. При некоторых заболеваниях желчевыводящих путей, почечной недостаточности, инфекциях тоже вероятно и возможно развитие ХП.
Осложнения хронического панкреатита
Псевдокисты
Псевдокисты встречаются примерно у 10% больных хроническим панкреатитом. Это обнесенные оболочкой резервуары жидкости, образованные грануляционной тканью, видимой на УЗИ, компьютерной или магнитно-резонансной томографии. Большинство псевдокист связаны с системой протоков поджелудочной железы и содержат высокие концентрации пищеварительных ферментов.
Некоторые псевдокисты протекают бессимптомно, но могут вызывать боль в животе, потерю веса и желтуху из-за закупорки желудка, кишечника или желчных протоков. Псевдокисты обычно стерильны, но около 10% могут быть инфицированы, как правило, кишечной флорой. Признаки инфекции включают лихорадку, гипотензию, лейкоцитоз. При отсутствии лечения инфекция может перейти в перитонит, сепсис.
Дифференциальный диагноз: кистозные новообразования, кистозное перерождение рака поджелудочной железы, ретенционные кисты.
Бессимптомные псевдокисты лечить не следует. Терапия зависит от симптоматики, локализации и особенностей скопления жидкости, развития осложнений – псевдоаневризмы, инфекции.
Панкреатический асцит
Панкреатический асцит развивается приблизительно у 10% пациентов. Это повреждение поджелудочной железы или разрыв псевдокисты, в результате чего панкреатический сок попадает в брюшную полость или в плевральную полость.
Асцит поджелудочной железы может протекать бессимптомно, но наиболее распространенными симптомы: боль в животе, боль в груди и одышка. Диагноз уточняют при пункции плевральной полости или асцита и определении липазы в жидкости.
Для лечения панкреатических свищей:
- октреотид – аналог соматостатина длительного действия;
- эндоскопическое введение стента;
- хирургическое лечение.
Дуоденальная или билиарная непроходимость
У 5-10% больных развивается воспаление поджелудочной железы и фиброз или прямое сдавление желчных протоков за счет псевдокисты.
Билиарная непроходимость вызывает боль в груди, тошноту, желтуху. Длительная желчная импрессия вызывает воспаление желчных протоков – холангит, способствует развитию билиарного цирроза.
Требуется хирургическое вмешательство:
- Холедоаодуоденостомия или Y-образный анастомоз по Ру – показано больным с хроническим панкреатитом и стенозом желчевыводящих путей;
- Резекция поджелудочной железы показана пациентам с обструкцией желчевыводящих путей, связанной с сильными болями в животе и выраженным фиброзом поджелудочной железы;
- Эндоскопическая установка стента для облегчения состояния – краткосрочное решение;
- У пациентов с обструкцией желчевыводящих путей, связанной с псевдокистой поджелудочной железы, дренирование псевдокисты может быть достаточным для уменьшения обструкции;
- При фиброзе поджелудочной железы и окружающих тканей, часто связанном с обструкцией желчевыводящих путей и воспалением поджелудочной железы, показана резекция панкреатодуоденальной области (операция Уиппла) или резекция головки поджелудочной железы.
Сосудистые осложнения
- Псевдоаневризмы – редкое осложнение, чаще всего вовлекающее селезеночную артерию, гастродуоденальную или панкреатодуоденальную артерии. Диагноз подтверждается мезентериальной ангиографией;
- Тромбоз селезеночной вены и варикозное расширение вен желудка — более чем у 12% больных развивается тромбоз селезеночной вены вследствие хронического панкреатита – селезеночная вена проходит по задней стенке поджелудочной железы. У этих больных развивается варикозное расширение вен желудка вследствие левосторонней портальной гипертензии. Симптоматические пациенты могут испытывать варикозное кровотечение.