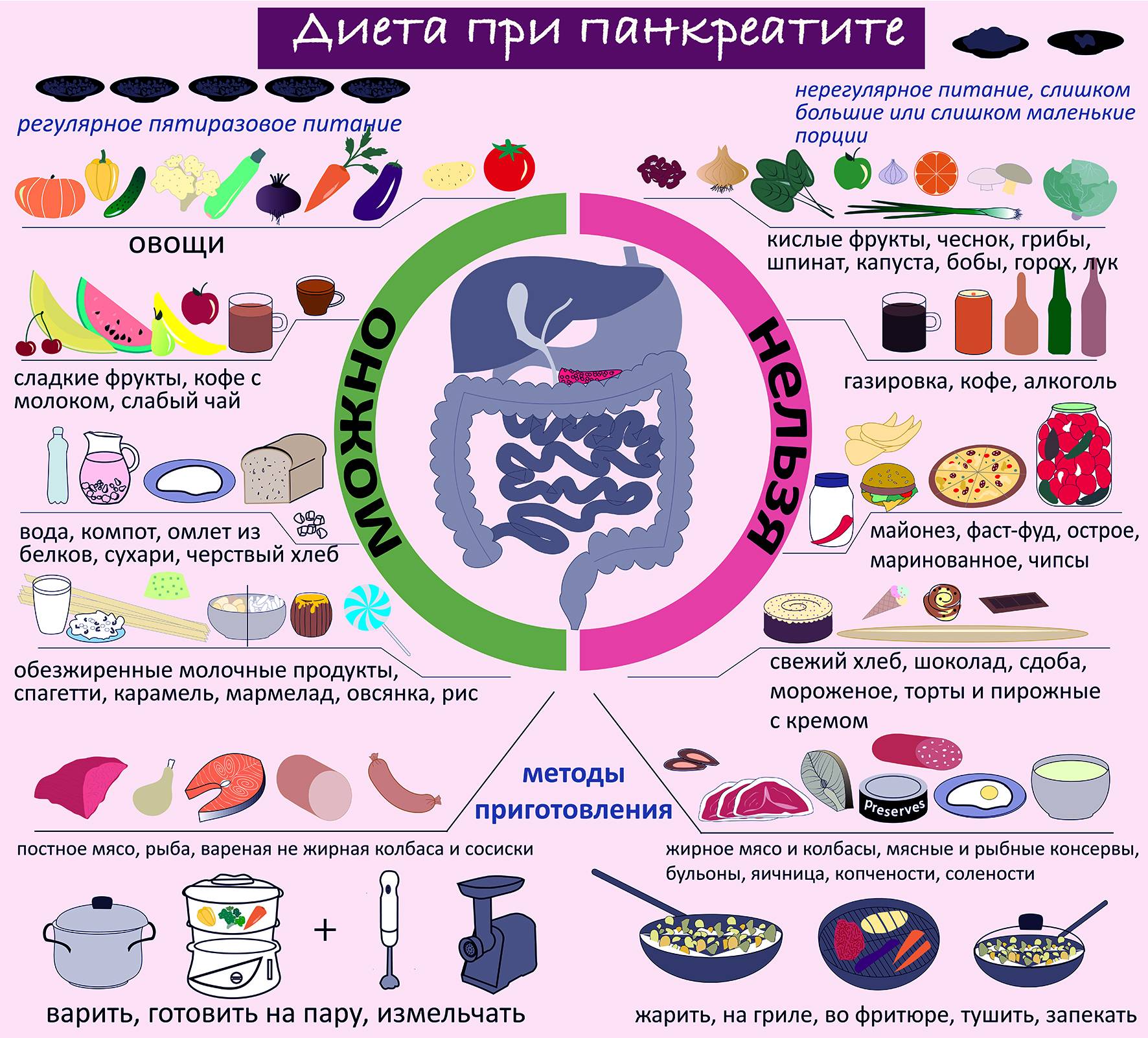
Какие продукты разрешены?
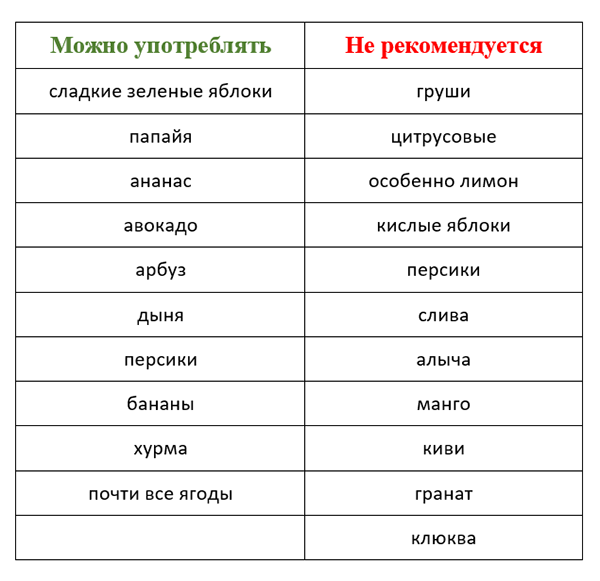
В рацион человека, страдающего хроническим панкреатитом, могут входить продукты и блюда, перечисленные в таблице:
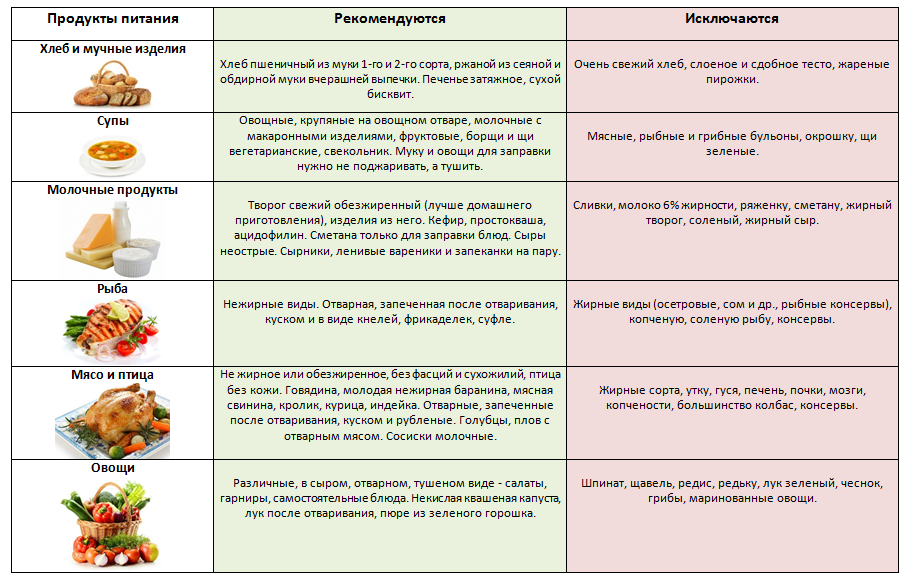
Хлеб | Подсушенный или вчерашний пшеничный хлеб. Редко — несдобное, галетное печенье |
Крупы | Гречневая, манная крупа, овсяные и пшеничные хлопья, рис. Пшенная и ячневая крупа при хорошей переносимости. Перловую можно использовать в приготовлении блюд время от времени, она переваривается тяжелее |
Овощи | Вареные и приготовленные на пару кабачки, морковь, цветная капуста, горошек, свекла, картофель. Свежие огурцы. Томаты допускаются в небольшом количестве при стойком улучшении состояния |
Фрукты | Запеченные фрукты, а также фрукты в составе компотов, киселей, муссов и желе, пастила. Яблоки и сухофрукты подходят лучше всего |
Мясо, птица | Нежирные сорта мяса и птицы с удаленными жировыми прослойками. Их варят или готовят на пару. При стойком улучшении допускается запекание в кулинарном рукаве без маринадов |
Рыба | Нежирные сорта рыбы (судак, треска, минтай, щука, хек и др.), приготовление на пару или отваривание |
Яйца | Паровые и запеченные омлеты |
Молочные продукты | Нежирные молочные продукты: творог, ацидофилин, простокваша, кефир. Молоко в качестве добавки к кашам, напиткам, суфле, а также для приготовления омлетов. Нежирные сорта сыра как дополнение к блюдам |
Напитки | Некрепкий чай, допускается добавление лимона. Неконцентрированные компоты, минеральная вода, настой шиповника |
Что запрещено?
Соки | Любой фруктовый сок. Напиток содержит кислоты, которые раздражают желудок |
Фрукты, ягоды | Цитрусовые и другие кислые фрукты и ягоды, яблоки без термической обработки |
Овощные и мясные консервы | Исключают из рациона все овощные консервы, маринады, соленья. Они раздражают слизистые оболочки. Также запрещены мясные консервы, колбасные изделия |
Овощи | Репа, редька, редис, шпинат, щавель содержат щавелевую кислоту и эфирные масла, которые оказывают раздражающее действие |
Бобовые, грибы | Содержат растительный белок, который может усиливать активность поджелудочной железы. Бобовые стимулируют повышение газообразования в кишечнике, из-за чего боль может усиливаться |
Хлеб | Свежий хлеб, сдоба — источники быстроусвояемых углеводов, которые провоцируют выброс большого количества инсулина. Это дает нагрузку на поджелудочную железу |
Жареные блюда | Жарка сопровождается образованием акриламидов, нитрозаминов и других вредных веществ, относящихся к канцерогенам. Они увеличивают нагрузку на поджелудочную железу и стимулируют выработку ферментов. Кроме того, при жарке жирность продукта повышается |
Соусы | Любые готовые соусы, кетчуп, майонез стимулируют работу поджелудочной железы |
Снеки | В состав готовых чипсов, сухариков, печенья и прочих снеков входят химические соединения, которые раздражают пищеварительную систему. Во многих из них много жиров низкого качества |
Как выбирать и покупать
Человеку, страдающему панкреатитом, важно употреблять в пищу только спелые мандарины высокого качества
Выбирая продукт для диетического питания, необходимо обратить внимание на следующие моменты:
- кожура спелого свежего мандарина имеет равномерный ярко-оранжевый оттенок, на поверхности цитруса не должно быть вмятин, темных или светлых пятен, плесени и следов гниения;
- при легком нажатии на фрукт из кожуры брызнет сок: это свидетельствует о том, что плод достаточно спелый;
- неприятный запах, исходящий от мандарина, является причиной для отказа от покупки. Также нельзя приобретать фрукты с белым налетом, липкой, мокрой, лоснящейся поверхностью или зелеными прожилками на кожуре: эти признаки означают, что плоды подвергались химической обработке и вредны для здоровья;
- самыми вкусными являются спелые мандарины. Показателем свежести и спелости служит брызжущий из шкурки сок, который появляется при легком надавливании. Если кожица полностью отстает от плода при очистке, то мандарин спелый. Если плод приплюснутый, скорее всего, он кислый. Сладкие цитрусовые по весу несколько тяжелее. У легких плодов много косточек и мало сока. Сладкими чаще бывают небольшие плоды с ярко-оранжевой окраской. Хотя и желтые мандарины тоже могут быть сладкими;
- по возможности следует приобретать мандарины без косточек. Наиболее подходящими для диетического питания являются марокканские и испанские: в их мякоти семена отсутствуют или встречаются крайне редко.
Сорта мандаринов, разрешенных при панкреатите:
| Сорт | Особенности |
| Израильские | На вкус сладкий, без косточек, сочный, кожица тонкая. |
| Марокканские | Сладкий вкус, сочные, окрас оранжевый (яркий), косточки практически отсутствуют. |
| Испанские | Среднего размера, легко очищается плод от кожуры, с косточками. |
Рецепты блюд при панкреатите

Рецепт приготовления печеных яблок:
- У вымытых яблок удалить сердцевину, стараясь не протыкать нижнюю часть плода.
- В яблоко положить мед.
- Сверху добавить корицу.
- Запечь в духовке.
- Остудить.
Рецепт приготовления свекольного салата:
- Отварить 1 свеклу среднего размера, охладить, измельчить с помощью терки.
- 2 яблока сладких сортов очистить, порезать небольшими кубиками.
- Грецкие орехи измельчить на терке, необходимо приблизительно столовую ложку.
- Все компоненты соединить, перемешать, немного посолить.
- Заправить оливковым маслом.

- Приготовить на воде густую манную кашу, вылить в глубокие формочки, дать остыть.
- Ягоды клубники залить небольшим количеством воды, проварить, вынуть, измельчить, положить обратно в отвар.
- Насыпать сахар, нагреть до кипения.
- Подготовить крахмал, размешать в холодной воде, аккуратно вылить в клубничный отвар, проварить, не давая закипеть. Снять с огня, охладить.
- При подаче загустевший манный пудинг разрезать на кусочки, сверху полить киселем.
При желании любую диету можно дополнить вкусными полезными блюдами.
Рекомендуем видео про разрешенные и запрещенные продукты при панкреатите:
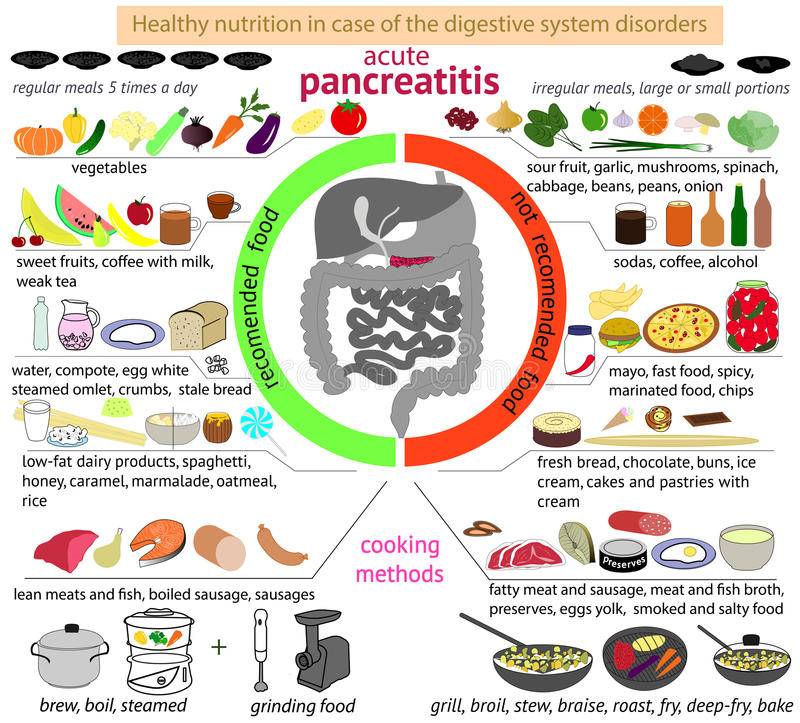
Панкреатит – распространенное заболевание, при лечении которого необходимо придерживаться строгой диеты. Для этого нужно знать, какие продукты можно употреблять, а какие нельзя. Следует придерживаться правил приготовления блюда, общих рекомендаций, касающихся питания.
Диета при хронической форме заболевания
Любое хроническое заболевание на протяжении длительного времени может не беспокоить больного, однако наступают периоды, когда ремиссии сменяются острыми приступами. 50% обострений выпадает на так званое межсезонье «весна-осень». Причиной приступов становится нарушение диеты и употребление спиртных напитков. Алкоголь – главный враг для пациентов, страдающих от заболеваний поджелудочной железы.
Первые дни после острого болевого приступа больной голодает, разрешается пить только воду. В дальнейшем лечащий врач назначает специальную диету, обычно это Диета 1 (стол №1). Меню формируется преимущественно на белковых продуктах: нежирные виды мяса, рыба, творог 0% жирности и т.д. Питаться следует вареными и паровыми блюдами 8 раз в день. Объем одной порции – 250 г (одна горсть).
В периоды обострений легкой и средней тяжести пациентам рекомендовано пить отвар шиповника, но не более 50 мл в час.
Воспаление поджелудочной железы в большей степени провоцируют углеводы, их количество стоит снизить до минимума. За один раз можно употреблять 3 столовых ложки жидкой каши, овощного пюре или постного супа. Кушать нужно минимум 5 раз в день. В течение двух недель порции увеличиваются на 40 г. в день. Через пару недель размер одной порции составит 250 г.
Список продуктов разрешенных при хроническом панкреатите предусматривается диетой №1, №5п. Согласно рекомендациям врача, рацион пополняется новыми продуктами
При этом внимание следует уделять собственным ощущениям и реакциям организма. Первый болевой симптом является сигналом для отказа от «тяжелого продукта»
Примерное меню на день для больных хроническим панкреатитом:
| Завтрак | картофельное пюре |
| Перекус | обезжиренный творог |
| Обед | суп с овсяной крупой, чай с молоком |
| Ужин | белковый омлет |
| Поздний ужин | творожное суфле |
Диета при хроническом панкреатите помогает устранить обострение хронической формы заболевания.
Мандарины и панкреатит
Панкреатит – острое или хроническое воспаление поджелудочной железы. Опасно интоксикацией, поскольку ферменты поджелудочной железы начинают разлагать ткани, и некрозом железы, приводящим порой к летальному исходу. Вне острых приступов больным панкреатитом рекомендуют соблюдать строгую диету,призванную не допустить повторного воспаления и разгрузить поджелудочную.
Мандарины являются ярким представителем семейства цитрусовых фруктов. Они заслужили любовь во всем мире, благодаря своей сладости и неповторимому аромату. И взрослые, и дети предпочитают употреблять их чаще всего сырыми, хотя из этих фруктов отжимают сок, а также делают изысканные салаты и десертные блюда. Но какое влияние окажут на организм мандарины при панкреатите: улучшат ли они состояние больного или только навредят?
Мандарины считаются самым вкусным фруктом среди цитрусовых. Сочные ароматные плоды любимы многими не только за яркий бодрящий вкус, но и за высокое содержание витаминов, однако при всей своей пользе они нередко становятся запрещенным продуктом, например при многих заболеваниях желудочно-кишечного тракта. Так, далеко не всегда можно употреблять мандарины при панкреатите: несоблюдение правил, касающихся введения этого фрукта в рацион при воспалении поджелудочной железы, может грозить опасными последствиями.
В тяжёлое время борьбы с болезнью человеку хочется вкусненького, свежего, особенно осенью и зимой, когда выбор свежих продуктов ограничен. В холодное время года организм испытывает потребность в витаминах, а яркие цвета привлекают уставший от серости и сумерек взгляд. Популярными зимними фруктами становятся мандарины и апельсины. Южные фрукты считаются настоящими витаминными бомбами и не теряют качеств при продолжительном хранении.
Диеты, предписываемые больным панкреатитом, ограничивают употребление свежих овощей и фруктов, стоит оценить состояние здоровья, прежде чем съесть кисленькую дольку
Обратите внимание, в дни после обострения овощи и фрукты желательно употреблять после термической обработки в протертом виде, в виде несладких отваров, соков, муссов, пюре
Среди всех цитрусовых мандарины наиболее безопасны при панкреатите. Они обладают богатым витаминным, минеральным составом, мягкие, содержат меньше органических кислот, нежели апельсины, лимоны и грейпфруты.
Благодаря таким свойствам компоты, кисели и муссы из мандаринов можно включать в рацион уже к концу второй недели после начала панкреатического приступа. Кушать плоды в свежем виде разрешается только на стадии ремиссии.
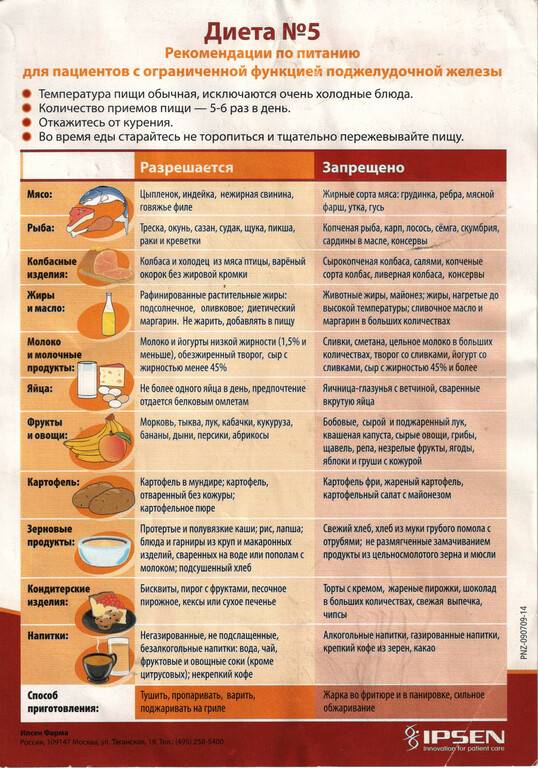
Что такое диета №5
Диетолог М.Певзнер разработал и апробировал специальную диету, которая помогает лечить больных панкреатитом. Десятилетиями Диета №5 эффективно помогает в борьбе с недугом.
В течение дня больной должен получать обычное количество белков, углеводов. Во время диеты резко сокращается количество блюд, содержащих жир. При этом соли становится меньше, в течение дня в организм не должно поступать больше 10 г.
В период лечения следующие продукты запрещены:
- бобовые;
- с содержанием алкоголя;
- сдоба;
- мясо, птица, рыбы с большим процентом жира;
- приправы;
- шоколад.
Жареные блюда все запрещены. Хлеб только сухой, никакой свежей сдобы. В день допустимо только одно яйцо.

Диета №5 рекомендует включать в меню такие продукты:
- фрукты, с низким содержанием кислоты;
- суфле, пудинги, запеканки;
- чай заваривать некрепкий;
- соки;
- из шиповника готовить отвар;
- больше моркови, свеклы.
Диета, разработанная М.Певзнером, помогает многим, она освобождает от нагрузки больные органы.
Степени тяжести хронического панкреатита
Различают три степени тяжести хронического панкреатита:
Легкая степень
- обострения редкие (1-2 раза в год), непродолжительные
- боль умеренная
- уменьшения массы тела нет
- нет диареи, жирного стула
- копрологические исследования кала в норме (нет нейтрального жира, жирных кислот, мылов)
При легкой степени тяжести хронического панкреатита обычно не требуется длительных курсов приема лекарственных препаратов, так как изменение образа жизни и отказ от вредных привычек зачастую предотвращают возникновение рецидивов.
Средняя степень
- обострения 3-4 раза в год, протекают с длительным болевым синдромом
- может появляться повышение амилазы, липазы в крови
- периодические послабления стула, жирный кал
- есть изменения в копрограмме
При средней степени тяжести хронического панкреатита, необходима строгая диета, более длительные курсы терапии, постоянное наблюдение лечащего врача.
Тяжелое состояние
- частые и длительные обострения с выраженным, длительным болевым синдромом
- частый жидкий стул, кал жирный
- падение массы тела, вплоть до истощения
- осложнения (сахарный диабет, псевдокисты и т.д.)
При тяжелом течении хронического панкреатита необходима постоянная поддерживающая терапия, более сильные лекарственные препараты и строжайшая диета. Зачастую пациенты нуждаются в тщательном наблюдении не только врача гастроэнтеролога, но и врачей других специальностей (эндокринолога, хирурга, диетолога). Возникающие обострения, а также осложнения заболевания несут угрозу жизни пациента и, как правило, являются показанием для госпитализации в стационар.
Что такое хронический панкреатит
Хронический панкреатит (ХПТ) – это длительный, хронический воспалительный процесс, протекающий в паренхиме поджелудочной железы и приводящий к необратимым морфологическим изменениям внутри органа. Патология сопровождается болями в животе и прогрессирующей недостаточностью экзокринной и эндокринной функции поджелудочной железы.
На первых этапах заболевания изменения в работе поджелудочной железы видны только при гистологическом исследовании (оценка препарата под микроскопом). В запущенных случаях фиброз поджелудочной железы протекает с кальцинатами, атрофией паренхимы и расширением протоков поджелудочной железы.
В чём причина хронического панкреатита?
Подозрения в отношении плохого питания, способного вызвать панкреатит, пока безосновательны, доказательств этого нет. А вот что действительно способствует повреждению поджелудочной железы, так это алкоголь. Не обязательно должен быть хронический алкоголизм или бытовое пьянство, достаточно полтора десятилетия ежедневно употреблять по 60 мл этилового спирта, то есть 150 мл водки или коньяка или пол-литра вина. У алкоголиков панкреатит почти обязателен, правда, часть их погибает от острого токсического панкреатита, но и хронический имеется у восьми из десятка. У всех остальных, нормально выпивающих людей, употребление алкоголя может накладываться на подпорченную наследственность, потенцироваться курением и в результате возникает хроническое воспаление поджелудочной железы.
Курение тоже важнейший фактор риска даже у абсолютных трезвенников, если курить долго и по пачке сигарет в день. У курящих панкреатиты отмечаются в два раза чаще, потому что снижается уровень антиоксидантов, защищающих клетки от губительного действия свободных радикалов, параллельно загустевает панкреатический сок, который закупоривает протоки и повышает в них давление. Высокое давление панкреатического сока в протоках, нарушающее заведенный ритм его продукции, плюс огромная концентрация ферментов — лучший повод для воспаления.
Наследственность передаёт потомству два гена предрасположенности, причём у россиян в 5 раз чаще встречается одна нехорошая мутация гена PSTI, не исключено, что именно из-за этого наши люди вдвое чаще болеют панкреатитом, чем мировое население. Есть и форма наследственного панкреатита, проявляющаяся в несовершеннолетнем возрасте, очень тяжело протекающая и быстро прогрессирующая. Но этот вариант заболевания бывает очень нечасто.
Помогает инициации хронического панкреатита повреждение протоков поджелудочной железы при травмах во время манипуляций, или повреждении их при отхождении камней. Протоки сдавливаются кистами или опухолевыми образованиями, и тогда повышение в них давления запускает почти аналогичный курению механизм воспаления.
Аутоиммунная реакция, когда на собственные органы и ткани нападают собственные иммунные защитники, тоже может вовлечь ткань поджелудочной железы и изолированно, и при аутоиммунных заболеваниях. При некоторых заболеваниях желчевыводящих путей, почечной недостаточности, инфекциях тоже вероятно и возможно развитие ХП.
Лабораторная диагностика панкреатита
Выявить панкреатит можно по анализам крови.
Уровни амилазы и липазы:
- У пациентов с эпизодом острого панкреатита уровни амилазы или липазы в сыворотке как минимум в три раза превышают верхнюю границу нормы.
- У пациентов с рецидивирующими эпизодами острого панкреатита повышение уровня амилазы и липазы имеет тенденцию к снижению с каждым новым обострением.
- У пациентов с хроническим панкреатитом уровни амилазы и липазы в сыворотке часто низкие и поэтому не имеют диагностического значения.
- У пациентов с доказанным хроническим панкреатитом наблюдается минимальное повышение уровня ферментов или его отсутствие даже при тяжелых обострениях. Эти изменения, скорее всего, связаны с гибелью ацинарных клеток, продуцирующих ферменты, в поджелудочной железе.
Уровни сывороточного билирубина и щелочной фосфатазы. Повышение сывороточного билирубина и щелочной фосфатазы может быть связано со сдавлением интрапанкреатических желчных путей из-за панкреатического фиброза или отека. Желтуха или значительная обструкция желчевыводящих путей также могут возникать у пациентов со вторичным раком поджелудочной железы.
Уровни содержания витаминов. У больных хроническим панкреатитом развивается дефицит жирорастворимых витаминов, главным образом витамина D, что увеличивает риск метаболических заболеваний костей. Дефицит водорастворимых витаминов и микроэлементов встречается реже.
Уровень триглицеридов. Если причина хронического панкреатита – гипертриглицеридемия, уровень триглицеридов в сыворотке повышен.
Уровень IgG4. Уровень IgG4 повышен у больных аутоиммунным панкреатитом 1 типа. Это диагностический критерий. Другие маркеры аутоиммунитета (ANA, SMA и др.) могут быть повышены.
Генетические тесты. Генетические тесты проводятся у отдельных пациентов с подозрением на генетический панкреатит:
- неуточненные, рецидивирующие эпизоды острого панкреатита в детстве; идиопатический хронический панкреатит в возрасте до 40 лет;
- известные родственники с аутоиммунным панкреатитом.
Прямые функциональные пробы
При прямых функциональных пробах поджелудочной железы определяют внешнесекреторную функцию путем введения панкреатостимулирующих гормонов (холецистокинина, секретина) и забора панкреатического сока из двенадцатиперстной кишки дуоденальным зондом или дуоденоскопом.
Холецистокинин используется для определения функции ацинарных клеток при ранней диагностике хронического панкреатита. Секретиновый тест определяет функцию клеток в протоках поджелудочной железы. Такие тесты проводятся только в специализированных центрах и не используются в повседневной клинической практике.
Непрямые функциональные пробы поджелудочной железы
- В исследовательских целях используется количественное определение 72-часового фекального жира.
- Обнаружение панкреатического фермента эластазы в фекалиях: широкодоступный, простой в выполнении, неинвазивный тест. Уровни эластазы <100 мкг/г указывают на экзокринную недостаточность поджелудочной железы, тогда как при уровнях >100, но <200 мкг/г для подтверждения диагноза требуются дополнительные исследования.
- Дыхательный тест с триглицеридами С-13 – чувствительность теста 90%, но он трудоемкий, так как длится 4-6 часов.
Ультразвуковое исследование брюшной полости или УЗИ
УЗИ брюшной полости – исследование визуальной диагностики. Это безвредное и безболезненное исследование, но очень содержательное и быстрое. С его помощью оценивается структура поджелудочной железы. Диагностический потенциал исследования хронического панкреатита при помощи УЗИ имеет ограничения, если поджелудочная железа не видна из-за ожирения или кишечного газа.
Компьютерно-томографическое исследование или КТ
Компьютерно-томографическое исследование – наиболее информативное исследование заболеваний поджелудочной железы. Это «золотой стандарт» диагностики хронического панкреатита
Магнитно-резонансная томография с холангиопанкреатографией (МРХП)
Эндоскопическая ультрасоноскопия — развернутый метод исследования паренхимы поджелудочной железы и отделяемого. Этот метод считается дополнительным. Диагноз хронического панкреатита не ограничивается выявлением эндоскопической ультрасоноскопии (чувствительность >80% и специфичность около 50%), а сочетается с данными других тестов, таких как MRHP или фекальная эластаза.
Гистологическое исследование биоптата
Гистологическое исследование биоптата поджелудочной железы считается «золотым стандартом» для пациентов с высоким риском, если визуальные методы диагностики не дают достаточной информации для подтверждения диагноза.
Беременность и панкреатит
От хронического панкреатита страдает много женщин детородного возраста, поэтому к беременности и родам необходимо отнестись со всей ответственностью.
Проблемы возникают при острой форме заболевания или в момент приступов хронического панкреатита. В таких случаях назначается медикаментозное лечение и строгая диета, из-за чего ребенок может недополучить количество витаминов и элементов, необходимых для его жизнедеятельности.
Пациентки с панкреатитом должны регулярно наблюдаться у специалиста и планировать беременность в момент полной ремиссии заболевания. В период обострения панкреатита о зачатии ребенка лучше даже не думать по следующим причинам:
- Беременность – это двойная нагрузка на женский организм. За 9 месяцев у женщин обостряются все хронические заболевания, панкреатит, в том числе.
- Лекарственные препараты, которые используют для лечения панкреатита, категорически противопоказаны во время беременности и в период лактации.
Планировать беременность лучше с первичной консультации гинеколога и лечащего врача, которые назначат пройти анализы, отражающие готовность организма к вынашиванию малыша и родам. Заблаговременно подберите квалифицированных специалистов, опыт которых позволяет курировать беременных женщин с панкреатитом.
Обострение панкреатита имеет такие же признаки, как и токсикоз: рвота, тошнота, температура, боли в животе, поэтому ни в коем случае не стоит терпеть эти симптомы. При наличии хотя бы одного из них, необходимо обратиться к врачу и рассказать о своих проблемах.
Протекание беременности у женщин с панкреатитом зависит от количества обострений и их серьезности. Будущие мамы страдают от токсикоза в первый и второй триместр, однако остаток беременности проходит без осложнений. При крайне тяжелых приступах, если существует угроза жизни матери, применяется прерывание беременности.
Хронический панкреатит не является причиной назначения кесарева сечения, женщина в силах самостоятельно родить здорового малыша.
Часто задаваемые вопросы
При хроническом панкреатите поджелудочная железа отмирает?
Хронический панкреатит представляет собой заболевание, характеризующееся воспалением и дистрофией с последующим развитием соединительной ткани в органе и нарушением пищеварительной и эндокринной функции. «Отмирание» железы называется панкреонекрозом и встречается при остром панкреатите, являясь смертельно опасным состоянием
Отчего развивается панкреатит, если я не пью?
Действительно, в большинстве случаев развитие панкреатита обусловлено действием алкоголя, но существуют и другие факторы: желчнокаменная болезнь, заболевания печени, характеризующиеся нарушением образования и оттока желчи, заболевания желудка и 12-перстной кишки, наследственность, сбой в иммунной системе, нарушение кровоснабжения органа, фоновые заболевания: вирусные гепатиты, гемохроматоз, муковисцидоз и пр.
Можно ли вылечить панкреатит?
Хронический панкреатит потому и называется хроническим, что полностью не вылечивается, но правильная врачебная тактика позволяет достичь многолетней ремиссии.
Может ли панкреатит привести к развитию сахарного диабета?
Да, длительное течение панкреатита может привести к развитию не только нарушению пищеварительной функции поджелудочной железы, но и изменению эндокринной с развитием сахарного диабета, особенно при наличии наследственной предрасположенности к сахарному диабету.
Заключение
Решая вопрос, можно ли есть мандарины при панкреатите поджелудочной железы, прежде всего следует помнить, что при остром панкреатите это строго запрещенный продукт.
В процессе ремиссии его можно и даже нужно употреблять в пищу после консультации с лечащим врачом и ни в коем случае не превышая допустимую дозу.

Для того чтобы получить максимум пользы из ярко-оранжевого фрукта, когда есть разрешение на его употребление, можно порекомендовать несколько рецептов:
- Желе с мандаринами. 3 ч.л. желатина залить небольшим количеством воды и оставить набухать. Затем, подогревая на водяной бане, добавить 200 мл воды, и 3 ст.л. сахара (при необходимости вместо него можно использовать заменитель), после полного растворения добавить 100 мл сметаны жирностью 10%, также подогретой. Смешать все компоненты, налить в формочку до половины, затем положить очищенные от пленок и косточек дольки мандаринов и долить оставшуюся смесь. Емкости с желе остудить до комнатной температуры и поместить в холодильник на 2 часа. Готовое угощение подать к столу.
- Кисель из мандаринов. На 1 л воды потребуется 4 мандарина, 2 ст.л крахмала и сахар по вкусу. В воду опустить нарезанную тонкими полосками шкурку мандаринов, сахар и все прокипятить в течение 2-3 минут. Удалив цедру, тоненькой струйкой влить растворенный в воде крахмал и довести смесь до кипения. После снятия с огня добавить сок мандаринов и, охладив, подать на стол.
Следует отнестись с вниманием к способностям этого фрукта вызывать аллергию, поскольку при повторном употреблении может наблюдаться усиление аллергической реакции вплоть до анафилактического шока